高血圧とは
1. 血圧とは
血圧というのは、循環系が閉鎖系であるために生ずる血管内腔側からの圧力のことで、一般的には動脈の血圧をもって血圧と称します。血行動態的には血圧は心拍出量と末梢血管抵抗の積で表されます。心拍出量は一回拍出量と心拍数の積であり、一回拍出量は主に心筋の収縮力と心臓への静脈還流量によって決定され、末梢血管抵抗は血液の粘性と細動脈レベルの血管の血管抵抗により決定されるので、血液を押し出す圧力としての心臓、体血管抵抗を決定する血管、循環血液量を制御する腎臓、の少なくとも3つの系統が血圧の制御に直接関わっていることになります。
収縮期血圧と拡張期血圧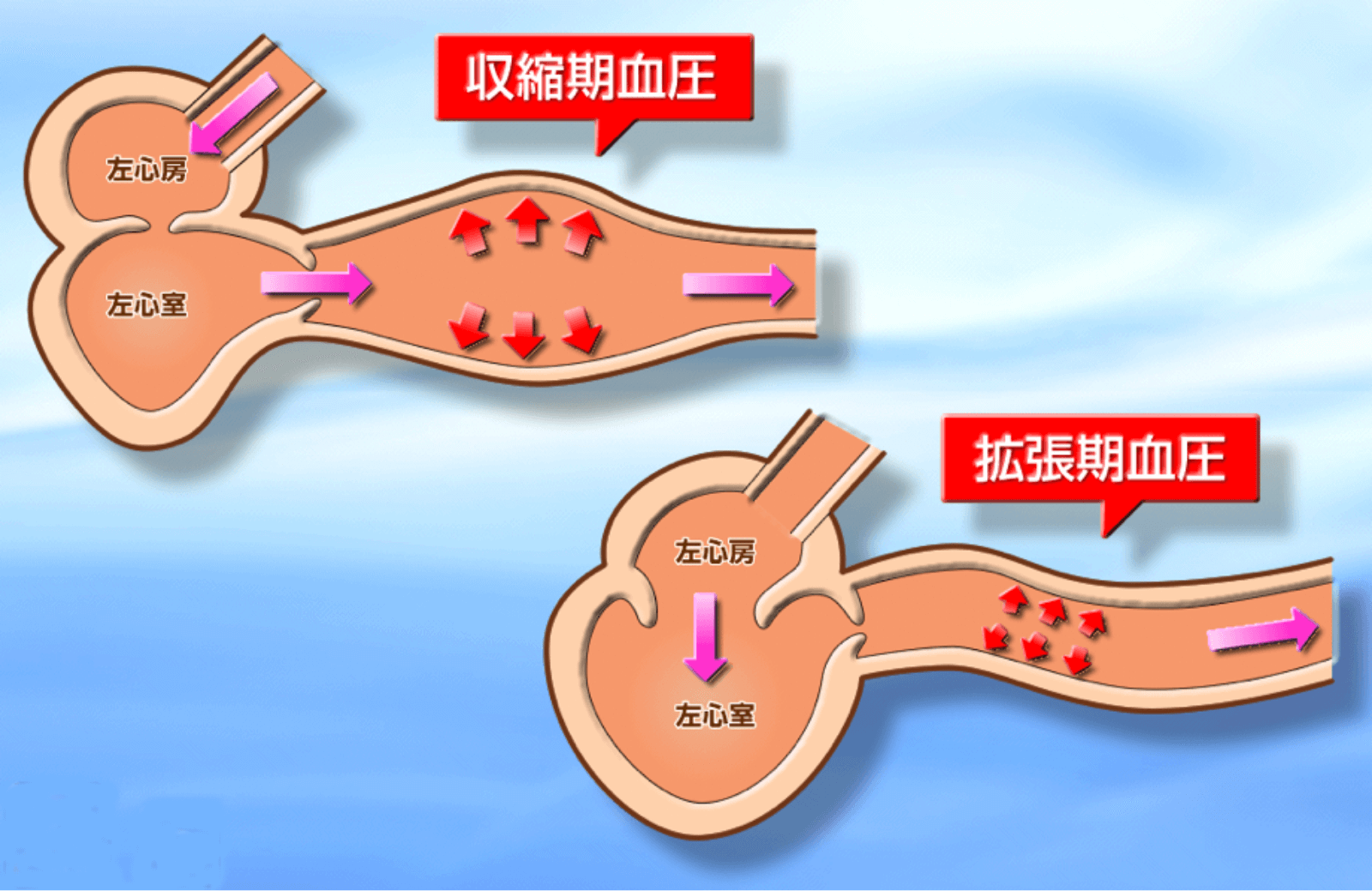
血圧には、収縮期血圧(最高血圧)と拡張期血圧(最低血圧)が存在します。収縮期血圧とは、左心室が収縮して血液が大動脈に押し出されたときの圧力であり、拡張期血圧とは心室が収縮を終え、心房からの血液を受け入れているときに動脈壁の弾性によってのみ維持される圧力です。大動脈などの弾性動脈が心収縮期に拡張し心拡張期には元に戻ろうとする作用はウインドケッセル機能と呼ばれ、心臓の収縮期・拡張期を通じて血液を末梢に送る要因となり、またこの機能により拡張期血圧は比較的高い値で構成されます。これに対し収縮期血圧は心拍出量が大きな要因となります。
なぜ血圧は高くなるのか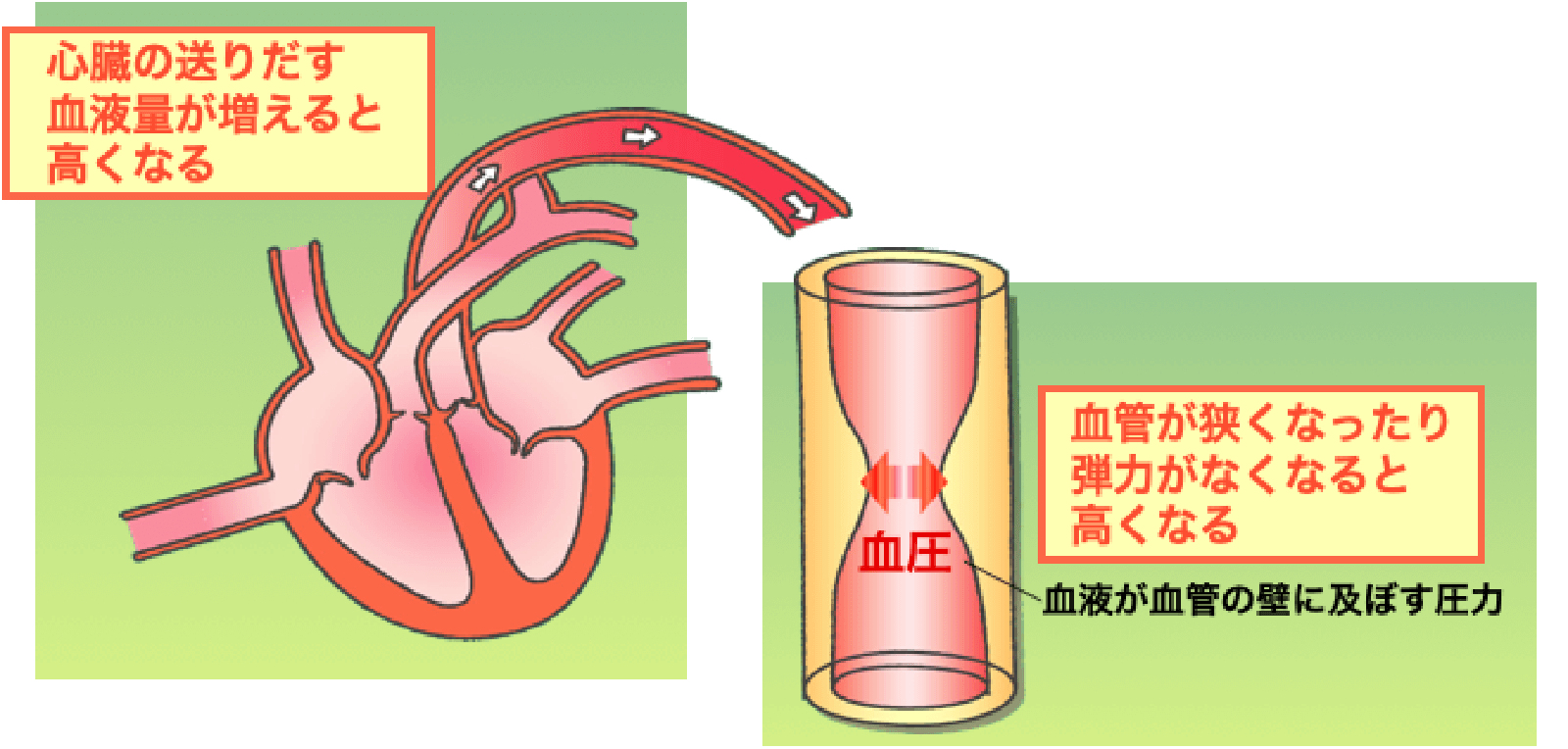
拡張期血圧の上昇は、収縮期血圧の上昇と同じような機序によって起こることが多いですが、その低下は大動脈の弾力性の低下が大きな要因です。すなわち、加齢に伴い大動脈の弾力性が低下するとウインドケッセル機能が無くなり、収縮期血圧は上昇し拡張期血圧は低下します。また、通常心臓の圧脈波が末梢の抵抗にぶつかっておこる反射波も、若年者では拡張期に出現して冠血流増加に寄与しますが、加齢と共に脈波伝播速度が速くなるために反射波の戻りがより早期となり収縮期血圧に重なって収縮期血圧を更に上昇させる要因となります。そのため高齢者では収縮期血圧と拡張期血圧の差である脈圧が増大します。脈圧は収縮期血圧や拡張期血圧と同様に脳心血管疾患のリスクとなり、脈圧が大きいほど脳心血管疾患の発症率や死亡率は高くなります。
高齢者において収縮期血圧が上昇し拡張期血圧が低下する機序
(London GM, et al. Am Heart J 1999より引用)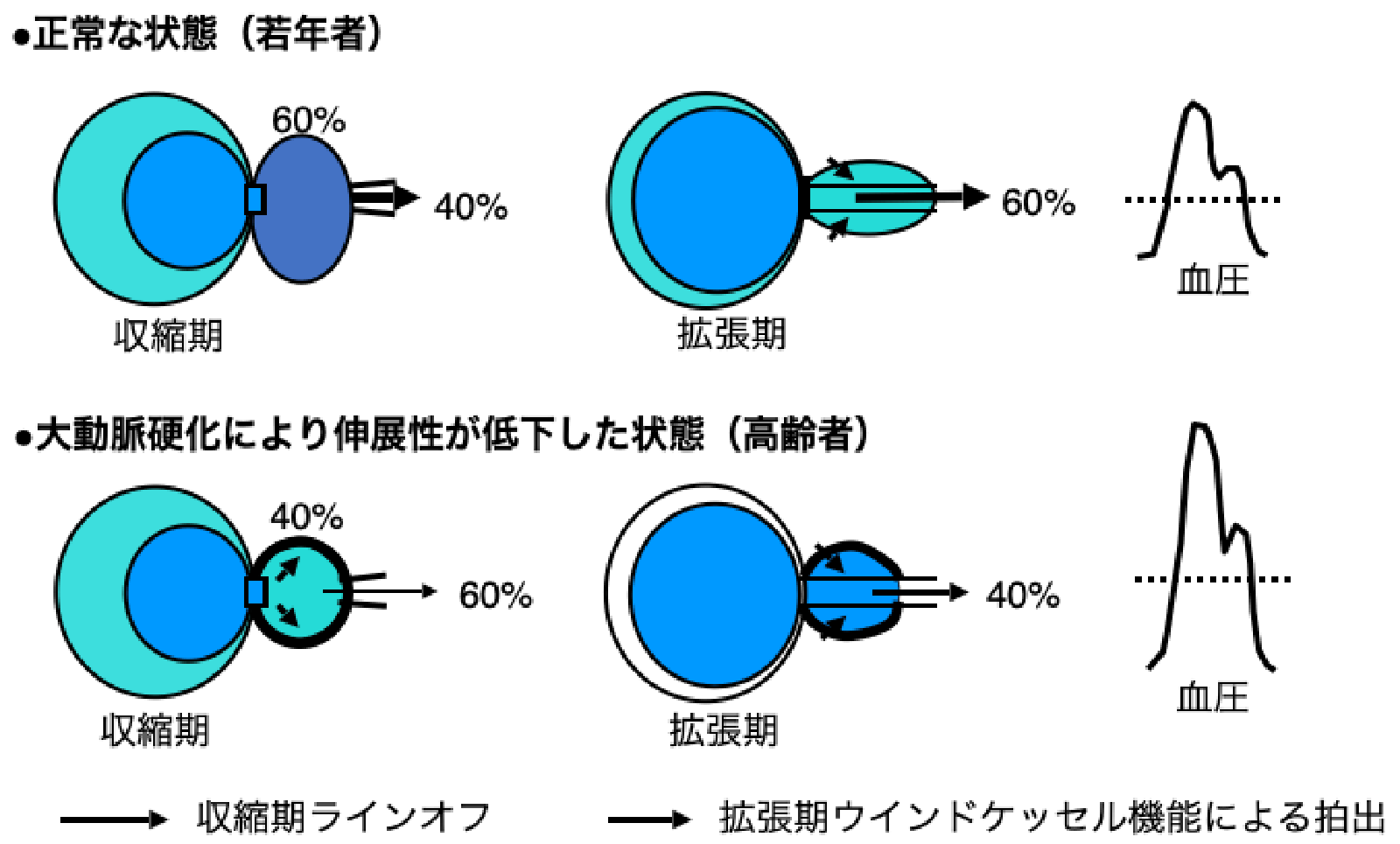
血圧は一般的によく知られているように変動します。寝ている間が最も低く、朝起きてから上昇を始め、日中は高く夜になると下降していきます。この変動を日内変動といいます。更に、季節によっても夏は低く冬は高いという季節変動や、月曜日の朝は血圧が最も高く金曜日の就寝前は最も低いという週内変動などの現象もみられます。
血圧の季節変動
(Charach G, et al. Gerontology 2004より引用)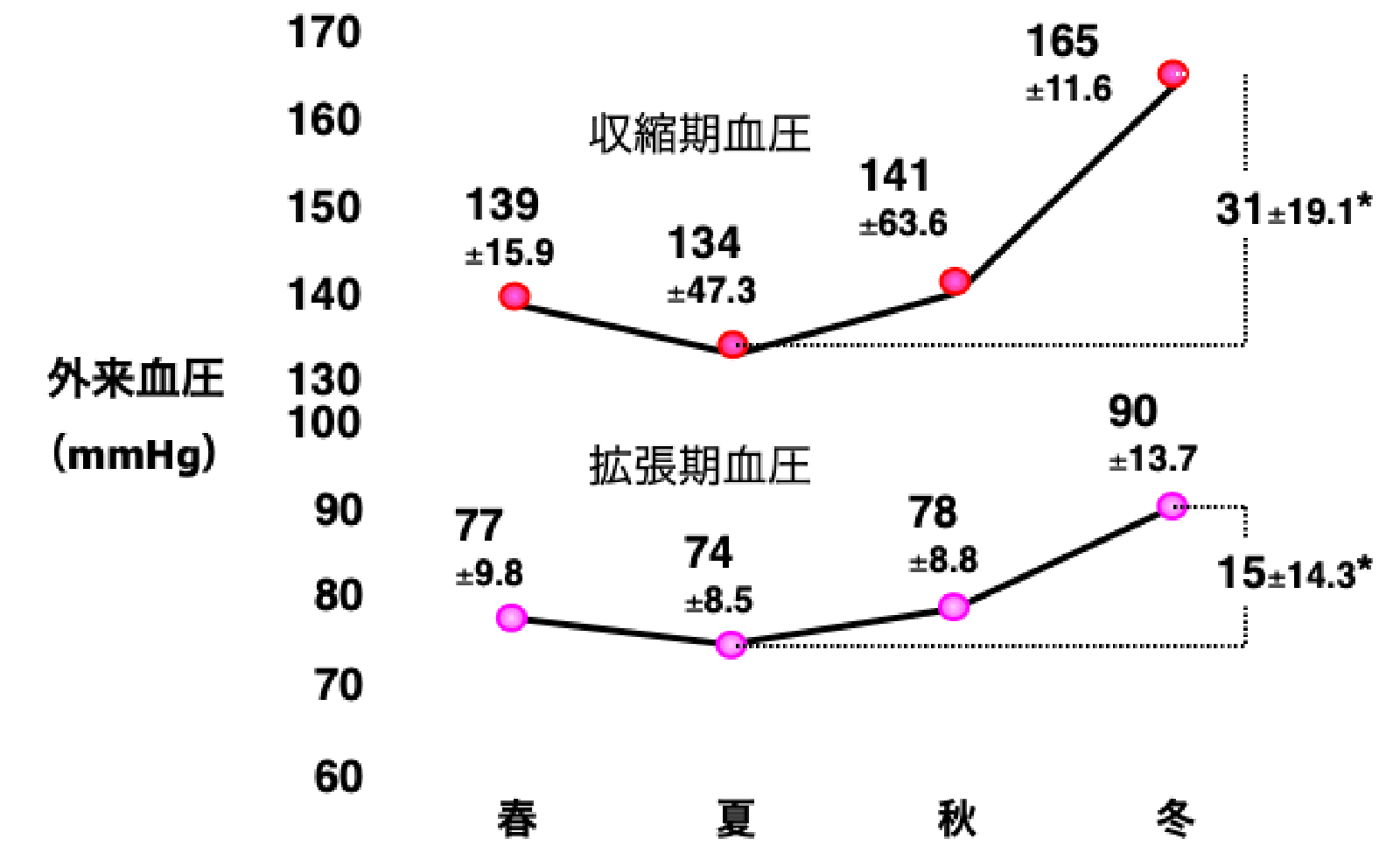
2. 高血圧症とは
高血圧症は日常診療において遭遇する最も頻度が高い疾患で、加齢に伴いその有病率は高くなり患者数は約4300万人(男性2300万人、女性2000万人)にのぼります。血圧はその値により下図のように分類され、収縮期血圧140mmHg以上もしくは拡張期血圧90mmHg以上で高血圧と診断されます。診断の根拠としては、住民を対象にした長年にわたる健康調査や生命保険の加入者調査により血圧が高い人ほど心血管系の病気の発症率や死亡率が高く、その傾向は収縮期血圧が140mmHg以上、もしくは拡張期血圧が90mmHg以上で急激に高まることが分かっていることと、更には収縮期血圧140mmHg以上の人、もしくは拡張期血圧90mmHg以上の人では降圧治療を行うことによって合併症や死亡率が低下することがわかっているため、収縮期血圧140mmHg以上、もしくは拡張期血圧90mmHg以上を病的な状態である高血圧症の基準としています。最近、家庭でも血圧を測る機会が増えていますが、家庭での血圧は収縮期血圧135mmHg以上もしくは拡張期血圧85mmHg以上で高血圧と診断されます。高血圧そのものは自覚症状に乏しいですが、放置すると脳卒中、心筋梗塞、心不全、蛋白尿、腎不全、動脈瘤、動脈閉塞症などの様々な合併症を生じてくるため早期からの血圧コントロールを行い予防をすることが重要です。
成人における血圧値の分類
(高血圧治療ガイドラインより引用)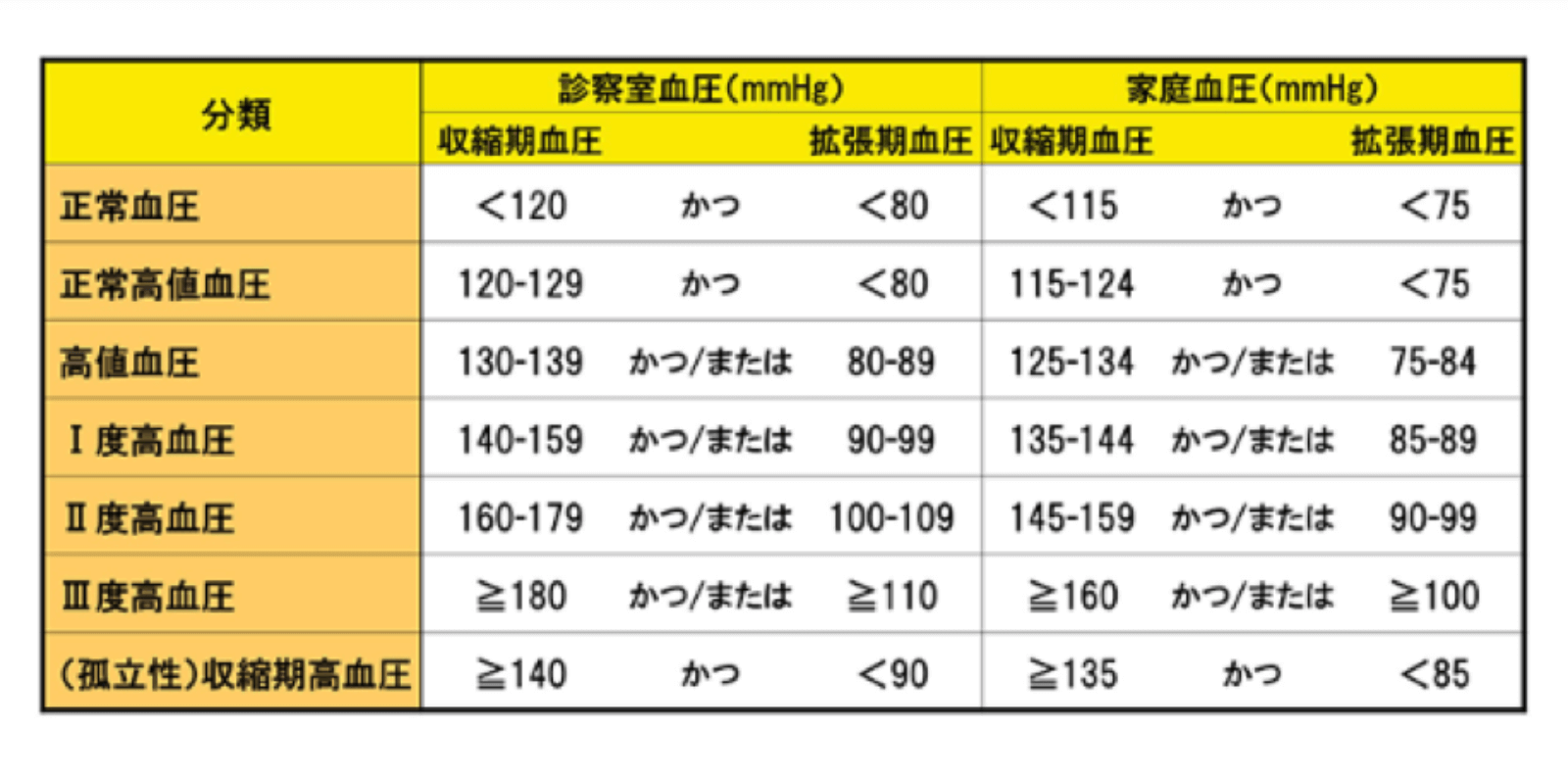

3. 高血圧症の治療
血圧が高い状態が何か月、何年と続くと脳梗塞や心筋梗塞などをはじめとする様々な合併症が生じます。そのため、脳心血管障害をはじめとする様々な臓器障害を予防することが高血圧を治療する目的になります。例えば、高齢の高血圧患者を対象とした9つの大規模臨床試験をまとめた成績では、降圧薬での治療を行うことにより、脳卒中死亡は36%、虚血性心疾患による死亡は25%、全死亡は12%、いずれも減少することが報告されています。高血圧症は基礎疾患や年齢により治療の目標とする血圧値(降圧目標値)が異なります。いずれの場合も降圧目標値以下に血圧をコントロールすることで脳心血管疾患の発症リスクが著明に低くなりますし、降圧目標値に達さなくても治療により血圧値の低下した分だけリスクは低くなります。高血圧の治療にあたっては、いつ測っても血圧が低い状態を目指すのではなく、血圧が高い状態が長く続かないようにすることが重要です。なお、高血圧の治療に当たっては仮面高血圧や早朝高血圧を考慮した治療が求められますので、診察室だけではなく家庭での血圧測定も必要になります。
収縮期血圧と心血管系イベントによる死亡リスク
(Lewington S, et al: Lancet 2002より引用)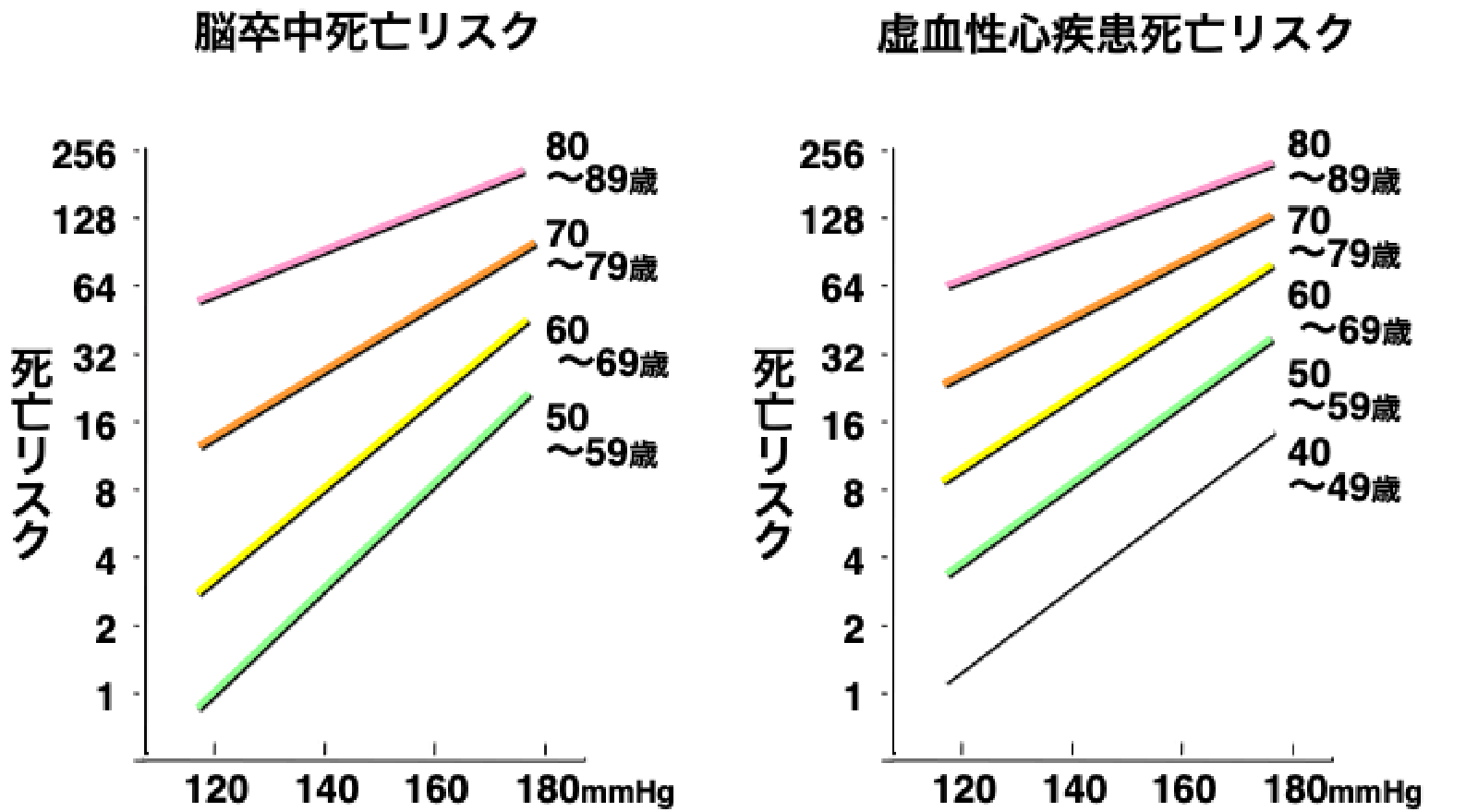
脳心血管イベントの抑制効果は降圧度に依存する
(Turnbull F, et al: Lancet 2003より引用)
降圧目標値
(高血圧治療ガイドラインより引用)
高血圧の治療は、生活療法が基本となります。下図に示すような生活習慣の修正が必要であり、また修正した生活習慣を長期間維持することも重要です。日本人は食塩摂取量が多い民族であり現在も平均すると1日に約10gの食塩を摂取していますが、高血圧症では1日6g以下の食塩摂取が目標であり、目標達成のためには大幅な食生活の修正が必要です。様々な媒体で減塩食のレシピが紹介されており、これらのレシピを用いることも減塩の一助となります。その他にも、近年本邦の食習慣は欧米型になっており脂質やカロリーの摂取が過剰になっています。これらの食習慣も是正が必要になります。軽度の高血圧症であれば生活習慣の修正だけでも降圧目標を達成できることがあります。
生活習慣の修正項目
(高血圧治療ガイドラインより引用)
生活習慣の修正のみで降圧目標値を達成できない場合は降圧薬を用いて治療を行います。通常は合併症のおこるリスクの高さに応じて1か月-3か月程度は生活習慣の修正による効果を評価しますが、脳心血管疾患のリスクが高い場合には生活習慣の修正を行うのと同時に降圧薬での血圧コントロールを開始します。なお、降圧薬は生活習慣上の問題に基ずく血圧上昇メカニズムを解決しているわけではなく、血管拡張などのある意味で対症的なメカニズムによって血圧を下げているに過ぎないため、生活習慣が修正されなければ降圧薬の効果が減弱することや、場合によっては真の血圧上昇メカニズムをかえって助長させてしまうため二次無効を生じる可能性があります。そのため生活習慣が修正されないと降圧薬を用いても血圧のコントロールが難しくなります。(詳しくは生活習慣の修正の項をご覧ください)。
薬物治療を始めるにあたっては、通常数か月の期間をかけて徐々に血圧を下げていきます。そのため最初のうちは作用が弱めの降圧薬を使用したり用量を少なめに投与したりします。この時に、薬の効果が無いと誤解をして通院をやめたり病院を変えたりすると、薬の効果を十分に得ることが出来ず血圧のコントロールが付きにくくなります。また、降圧薬を投与された場合は指示通りの内服をする必要があります。家庭で測定した血圧値を頼りに自己判断で薬を飲んだり飲まなかったりすると血圧コントロールが乱れ、突然血圧が急上昇したりして危険です。また内服が不規則になると血圧の変動性が大きくなるため、単純に血圧が高い人よりも心血管系合併症や臓器障害が起こりやすくなることもあります。なお、きっちりと内服を行っている場合に飲み忘れが生じた場合は、一般的には下記の原則に従います。
降圧薬の飲み忘れに対する対応
主要降圧薬の積極的適応
(高血圧治療ガイドラインより引用)
現在本邦で使用されている降圧薬は、①カルシウム拮抗薬、②アンジオテンシンII受容体拮抗薬、③アンジオテンシン変換酵素阻害薬、④利尿薬、⑤ベータ遮断薬、⑥アルファ遮断薬、⑦アルドステロン拮抗薬、⑧直接的レニン阻害薬、⑨交感神経抑制薬、⑩古典的血管拡張薬の10種類であり、2つの薬を1つに合わせた合剤も使用されています。これら10種類の降圧薬のうち第一選択薬とされているのが①から④までの4種類であり、通常は病態に合わせてこれら4種類の降圧薬のいずれかが最初に使用されます。1種類の降圧薬で降圧目標が達成できない場合は2種類、3種類と降圧薬を併用して治療を行います。腎臓病や糖尿病などを合併している高血圧症の場合は、3種類から4種類の降圧薬を併用しないと降圧目標を達成できないこともあります。なお、降圧薬は朝に内服するよりも眠前に内服するほうが血圧のコントロールも良く、脳心血管疾患発症のリスクも少なくなります。
起床後内服と比較した眠前内服のリスク低下率
(Hermida R, et al. Eur Heart J 2019より引用)
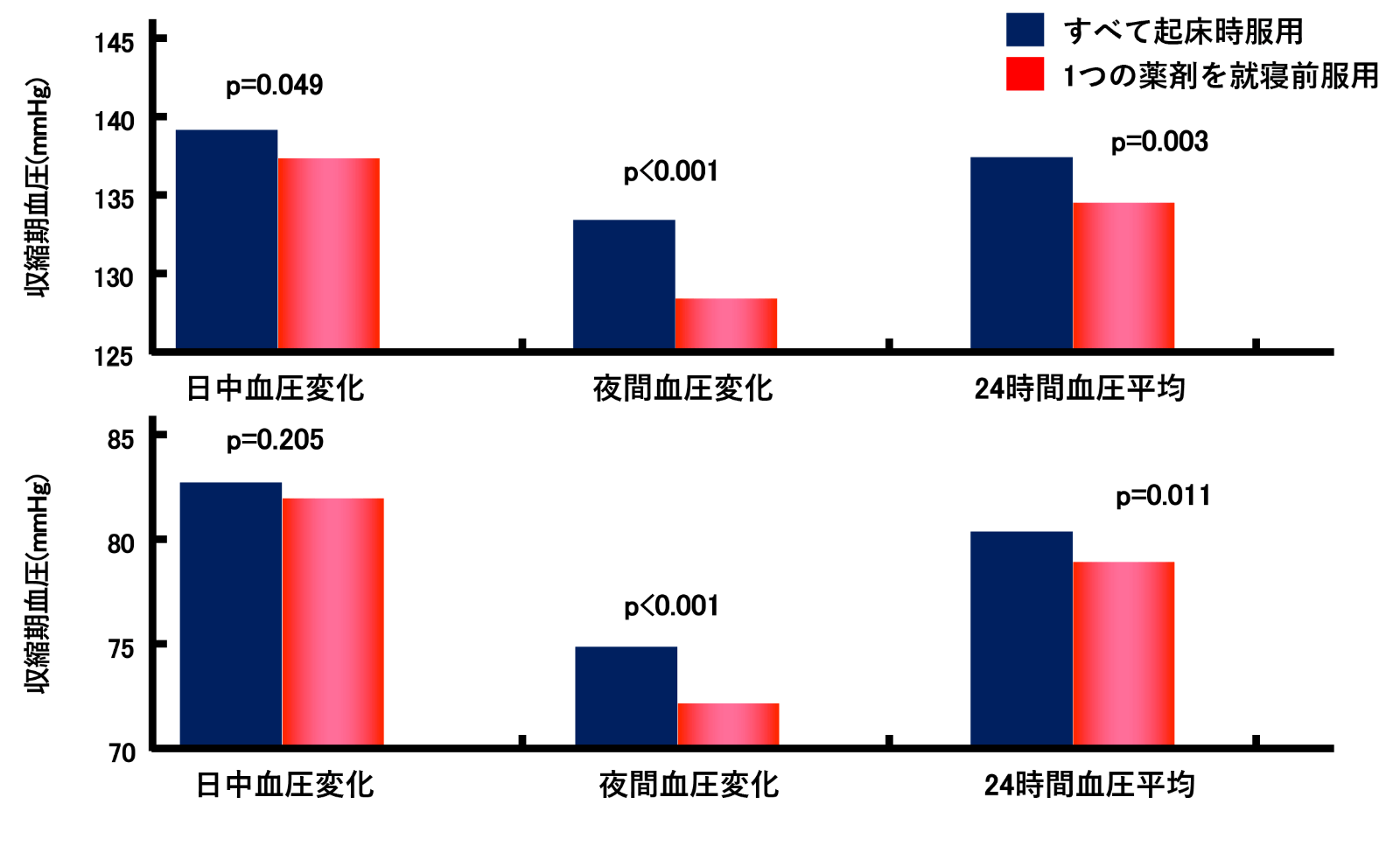
就寝前服用による時間降圧療法
(Hermida RC, et al. Hypertension 2005より引用)