狭心症
1. 狭心症とは
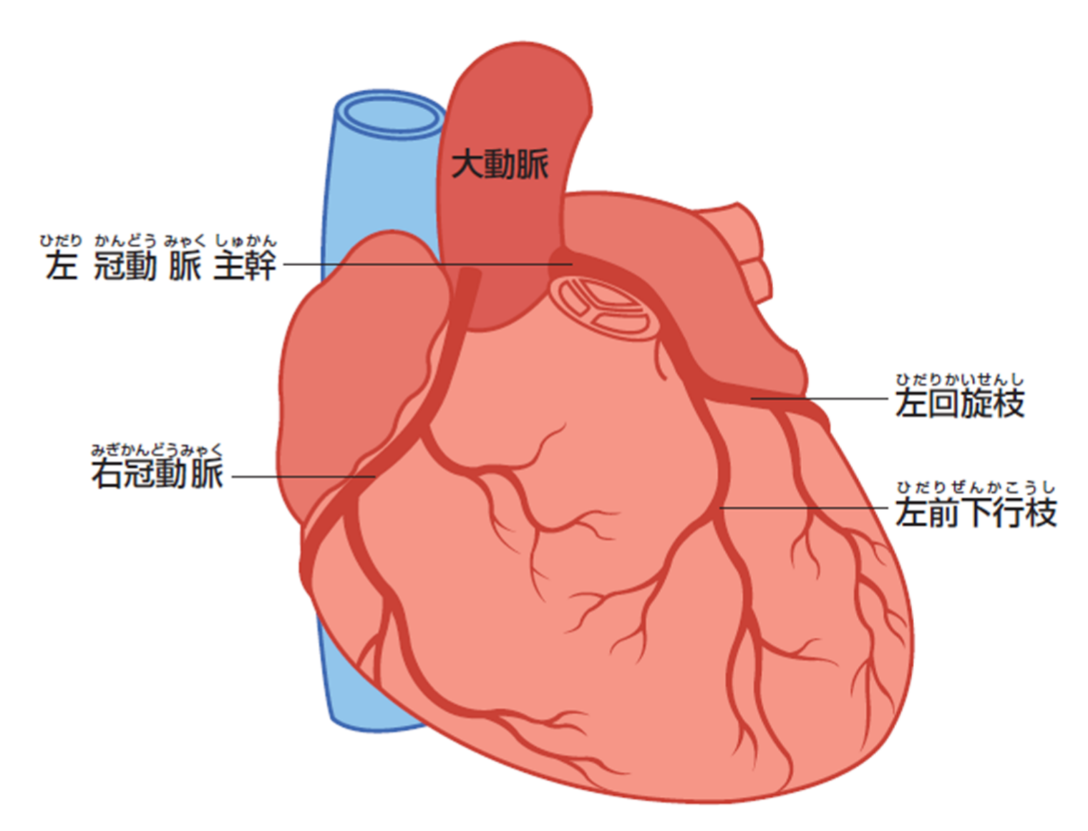
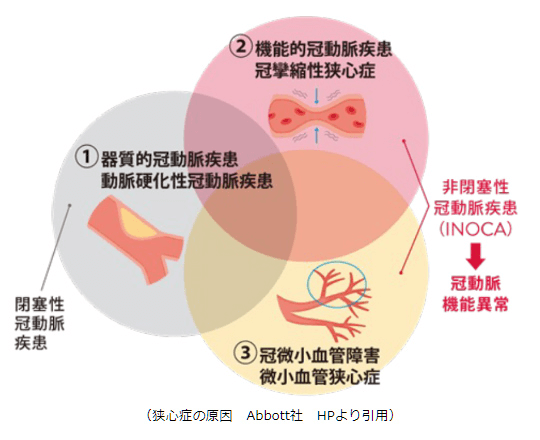
狭心症とは、心臓に酸素や栄養を送っている冠動脈が何らかの原因で狭くなり、心臓が活動するのに必要な血液が一過性に十分に供給されなくなったためにおこる病気で、背景には基本的に動脈硬化が存在します。狭心症は原因や症状により、①器質性狭心症、②冠攣縮性狭心症、③微小血管狭心症の3つに分けられています。
また狭心症は、症状の安定度により安定狭心症と不安定狭心症にも分けられています。安定狭心症は、ある一定以上の労作により生じ、それ以下であれば症状を生じることが無く、発作頻度も変化のない狭心症で、器質性狭心症の大部分を占めます。不安定狭心症は、冠動脈内でコレステロールと生体の貪食細胞などの複合体であるプラークの一部に亀裂が入るか破裂して血栓が形成されるため、放置すると心筋梗塞に移行する可能性が高い重症の狭心症です。不安定狭心症では狭心症の発作の頻度が増えて一日に何度も起こるようになったり、労作時だけであった発作が安静時にも起こるようになったりするなど症状のパターンが変化する特徴があり、通常の治療には抵抗性です。不安定狭心症は、心筋梗塞とともに急性冠症候群と呼ばれています。
2. 器質性狭心症
動脈硬化によって冠動脈の内腔が狭くなることで起こる狭心症で、一般的に労作性狭心症と呼ばれています。階段の上り下りや、通常よりも激しい運動をした時などには、血圧や心拍数が増えるために心臓の仕事量が増えるために、安静時よりも労作時には心筋細胞が必要とする酸素量が増えます。しかしながら、冠動脈に狭窄があると、必要十分量の酸素を血流に乗せて心筋まで運べなくなるために心筋細胞に虚血が生じて発作が起こります。通常は安静にして時間が経過すると心筋細胞の酸素需要が満たされるため発作は治まります。
狭窄を起こした冠動脈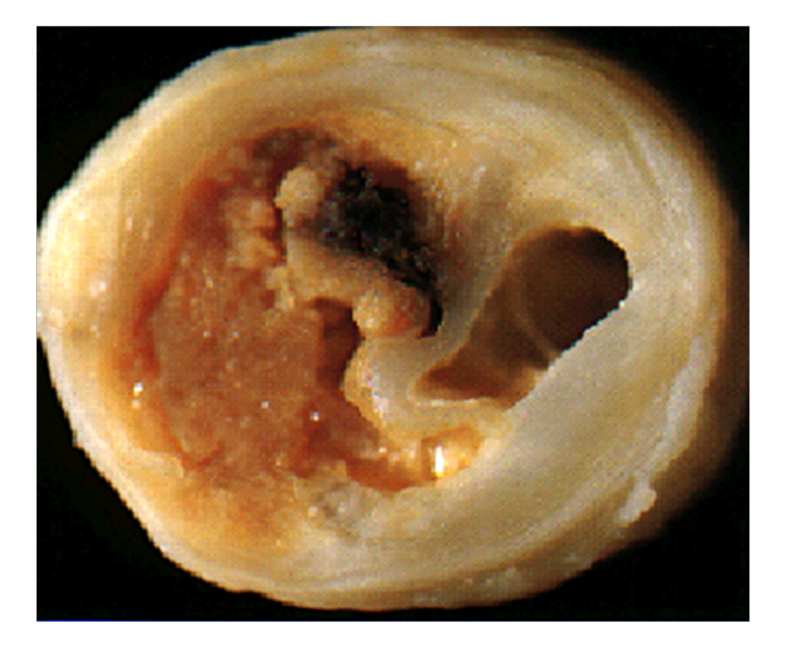
3. 冠攣縮性狭心症
冠動脈内腔の狭窄は殆ど無いにも関わらず、冠動脈が一過性に痙攣することで血管内腔が閉塞もしくは狭小化して血流が途絶えるために数秒から数分程度の胸痛を引き起こす狭心症です。特に安静時の発作の際に冠動脈の内腔がほぼ完全に閉塞して貫壁性虚血を生じた場合は異形狭心症と呼ばれます。主に安静時に狭心症の発作が起こるのが特徴で、①夜間から早朝にかけての時間帯、②冬場などに急に寒冷に暴露されたとき、③大きなストレスにさらされたときなどに発作が誘発されますが、運動により冠動脈の攣縮が起こる運動誘発性冠動脈攣縮性狭心症も稀に認めます。なお、狭心症の症状の性質は器質性狭心症と同じです。
原因は、喫煙・飲酒・脂質異常症・ストレスなどとされており、動脈硬化による心外膜冠動脈の内皮機能障害(内皮細胞からの一酸化窒素の産生低下)が関与すると考えられています。冠攣縮性狭心症は、日本人で発症頻度が多い特徴があります。
狭心症の症状とタイプ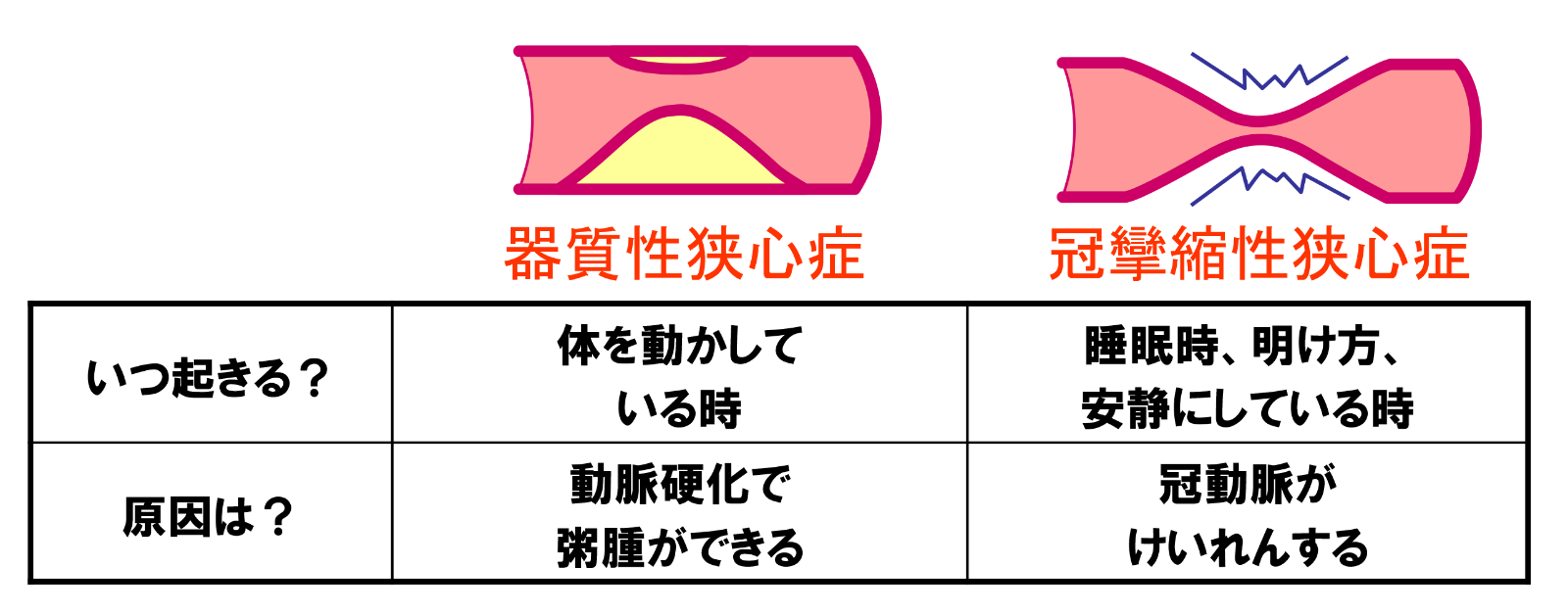
4. 微小血管性狭心症
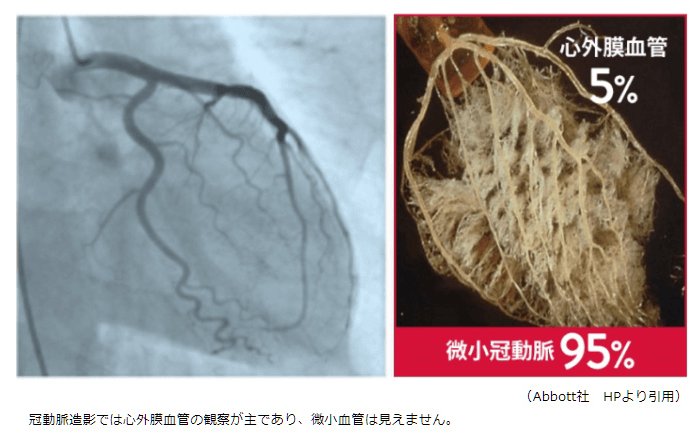
もともと心臓には目に見える心外膜血管の他に、直径が100μm以下の微小冠動脈が多数存在することが知られています。微小血管狭心症とは、この目には見えない血管の血流障害(冠微小循環障害)が原因で起こる狭心症のことです。微小血管性狭心症では、典型的な胸部圧迫感だけではなく、息苦しさや吐き気、喉、あご、背中という広範囲に違和感や圧迫感が起こることも多く、その持続時間が通常の狭心症よりも長く、10分~1時間以上と長いのが特徴です。男女問わず幅広い年齢層に起こり得ますが、特に40代後半~50代の更年期世代の女性に多発すると言われています。微小血管狭心症の原因としては、 内膜肥厚や毛細血管密度の低下などの器質的障害、微小血管の攣縮、浮腫や心肥大による外圧迫などが挙げられます。
微小冠動脈は心臓の動脈の約95%を占めますが、0.3㎜以下の細い血管は心臓カテーテル検査の冠動脈造影などでは評価できないので、通常の冠動脈造影のみでは微小血管障害は見逃されやすいといった特徴があります。微小血管狭心症を適切に診断し治療介入を行うことで症状を改善し、また将来的な心臓死や入院を防ぐことができます。
通常、冠攣縮性狭心症と微小血管狭心症は合わせて、INOCA(Ischemia with Non-Obstructive Coronary Artery disease:冠動脈閉塞を伴わない心筋虚血)と呼ばれます。INOCAは狭心症状を有し非侵襲的検査で心筋虚血所見が認められるにもかかわらず、冠動脈造影検査で心外膜冠動脈に狭窄病変を認めない疾患です。INOCAの患者は、普段から胸部圧迫感や息切れなどの症状に悩まされているにも関わらず、検査をしても冠動脈に狭窄が見つからないため正常と診断されてしまうことがあります。INOCAの検査は入院での心臓カテーテル検査となります。心臓カテーテル検査で薬剤による負荷検査を行い、冠動脈の痙攣が起こるか、胸痛や心電図の変化が誘発されるかを調べます。同時に冠動脈に柔らかいワイヤーを入れて、微小冠動脈の血流や抵抗値を測定します。冠動脈に有意狭窄や閉塞、機能障害を呈さない方に比較してINOCAの予後は悪いとされており、特に微小循環障害と冠攣縮性狭心症を合併した患者の予後は不良であることが報告されています。その為、しっかりと診断を付ける事が大事です。
治療方法は、冠攣縮を予防・解除するためには冠血管拡張薬が有効です。冠微小循環障害にはさまざまな薬剤の有効性が報告されていますが、まだ疾患としての確立した治療方法はないため、患者ごとに個別に治療を選んでいきます。その他、生活習慣の改善や動脈硬化の古典的な危険因子(喫煙、高血圧、糖尿病、脂質異常症、肥満)の管理が重要です。
5. 狭心症と心筋梗塞の違い
狭心症は、心筋梗塞と合わせて、虚血性心疾患と呼ばれています。虚血性心疾患では、いずれも冠動脈に異常が起こりますが、両者の違いは心筋の状態にあります。狭心症では、冠動脈は内腔が狭窄状態にはありますが完全には閉塞をしていないため、心筋細胞は虚血に陥っても壊死していません。そのため、通常は安静にして一定時間が経過すれば血流が回復して虚血を起こしていた心筋細胞にも酸素が供給されるため、元の状態に戻ります。ただし不安定狭心症では心筋梗塞に準じた治療が必要です。一方、心筋梗塞は冠動脈が完全に閉塞して血液が流れなくなり、心筋細胞の一部が壊死した状態を指します。
狭心症と心筋梗塞の症状の違い
6. 狭心症の原因
狭心症は動脈硬化性疾患であるため、基本的には、①年齢、②高血圧、③脂質異常、④耐糖能異常を含む糖尿病、⑤肥満およびメタボリックシンドローム、⑥喫煙、⑦飲酒などが危険因子となります。これらの危険因子により動脈硬化が起こり、プラークが冠動脈内で形成されることにより冠動脈内腔が狭くなって血流障害がおこります。冠攣縮性狭心症では、冠動脈内腔の狭窄は僅かですが、動脈硬化により血管内皮が障害されて血管拡張物質の分泌が低下するために冠動脈が収縮しやすくなって攣縮がおこります。また、最近の研究では、特定の遺伝子が狭心症を含む虚血性心疾患の発症の要因になることも示されています。他には、子供の病気である川崎病の後遺症や大動脈弁膜症などが原因となることもあります。
7. 狭心症の症状
胸痛が特徴的な症状です。狭心症における胸痛は、圧迫感が強く「胸が押しつぶされる」、「胸の中が締め付けられる」、「胸の真ん中あたりが焼ける」といった表現をよくされます。中には関連痛と言って、歯や腹部、左肩、首、みぞおち、下あご、後頭部などに痛みを感じることや、手のしびれを感じることもあります。痛みの持続時間は短く、多くは数分以内から長くても10分程度です。しかしながら、主に糖尿病患者や高齢者、心筋梗塞の既往のある人などでは発作が出ても無症状の場合もあり、無症候性心筋虚血と呼ばれます。器質性狭心症の場合は、激しい運動や急な運動をした時に症状が起こりやすく、冠攣縮性狭心症では寒い時や就寝中から明け方の安静時などに症状が起こりやすくなります。狭心症の症状が出現した際には、ニトロ製剤の舌下投与を行うことにより、症状は多くの場合軽快します。
狭心症の痛みの範囲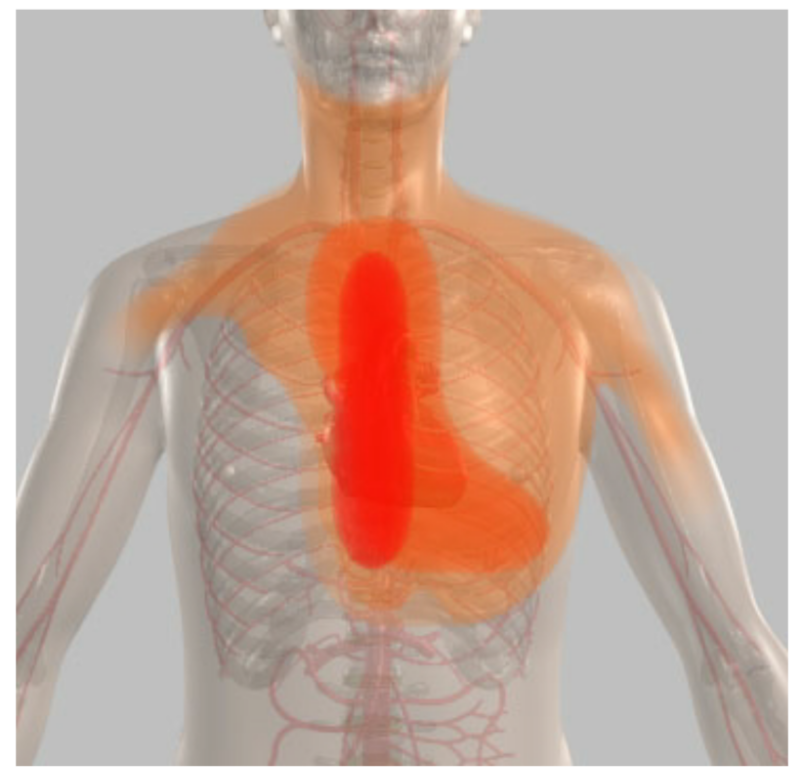
心筋虚血時の痛みの部位の頻度
(日本医事新報 1990より引用)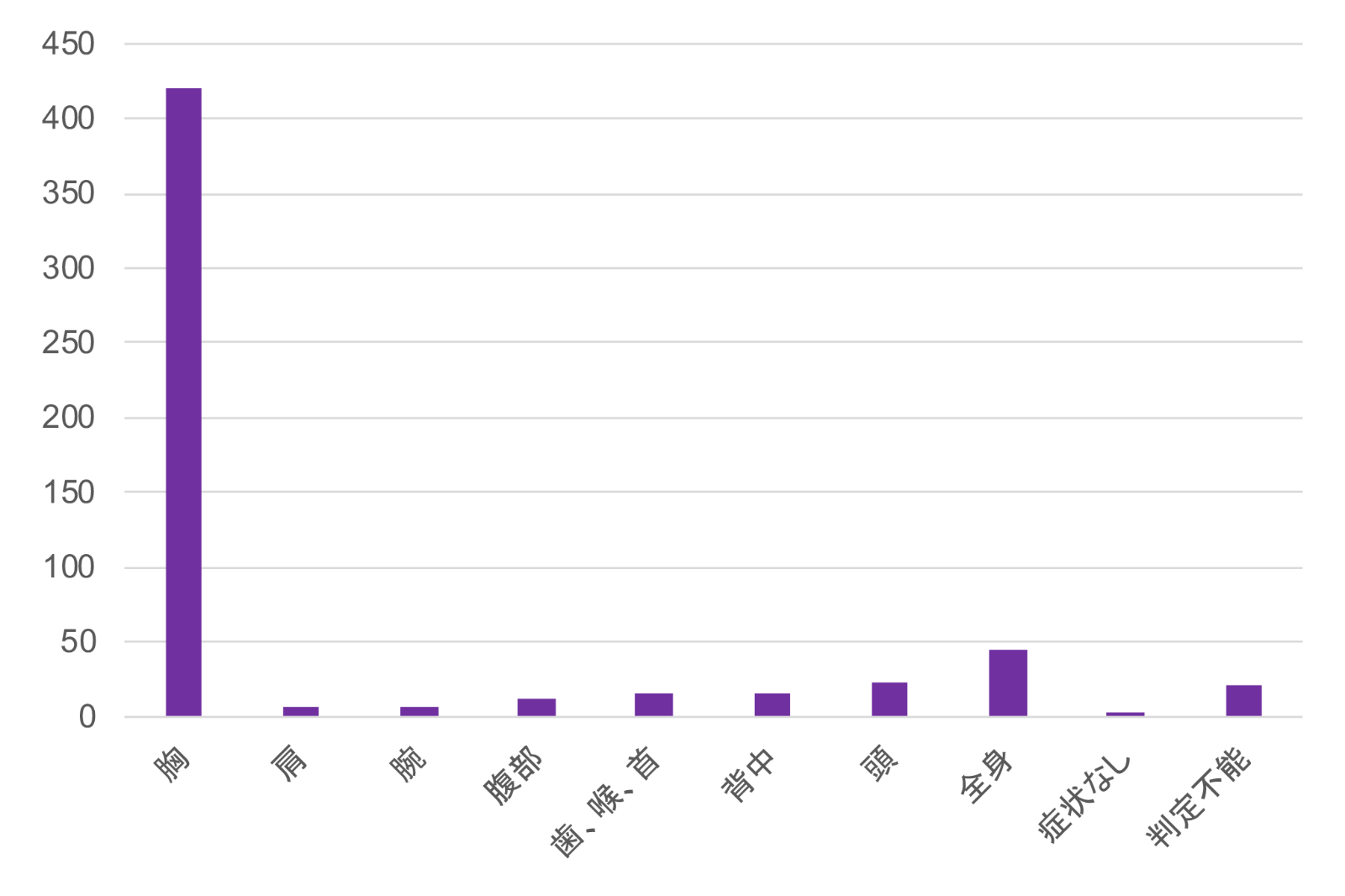
8. 狭心症の診断
狭心症の診断は、心電図、運動負荷心電図、負荷心エコー検査、心筋シンチグラフィー、冠動脈CTやMRI、冠動脈造影検査などにより行われます。通常の心電図検査は、狭心症の発作中には虚血を示す変化をしますが、発作がない時には異常を認めないことが多く、また異常を認める場合も非特異的な変化の事が殆どです。そのため、運動負荷を行って狭心症の症状を誘発して診断を行います。心エコーや心筋シンチグラフィーも心電図と同様に運動や薬物などにより負荷を行って診断を行いますが、強い虚血発作の後などでは安静時の検査においても診断が可能な場合もあります。冠動脈の狭窄病変の有無については、CTやMRIなどの画像診断により評価を行います。また、侵襲的な治療手技での血行再建が予想される場合には冠動脈造影検査を行います。
冠動脈CT
冠動脈造影検査
9. 狭心症の治療
狭心症の治療方法には、薬物療法、カテーテル治療、バイパス手術があります。薬物療法としては、硝酸薬、カルシウム拮抗薬、ベータ遮断薬が代表的なものです。その他にアスピリンやクロピドグレルなどの抗血小板剤もよく使われます。カテーテル治療では、バルーンにより冠動脈の狭窄部を拡張し、必要に応じてステントというコイル状の金属を挿入して再度狭窄を起こすのを予防します。ステント留置後に再狭窄が起こった場合には、薬剤コーテッドバルーンが使用されることもあります。その他、ロータブレーターやレーザーなどによるアテレクトミーという治療も行われることがありますが、頻度は多くなく実施施設も限られています。バイパス手術は、狭心症に対する薬物療法が無効で、カテーテルによる治療も困難か不可能な場合に選択されます。冠動脈の狭窄部には手を付けず、身体の他の部分の血管を使って狭窄部分をバイパスする経路を作成します。いずれの治療においても、ストレス、飲酒、喫煙及び生活習慣病の是正が重要です。
冠動脈バイパス手術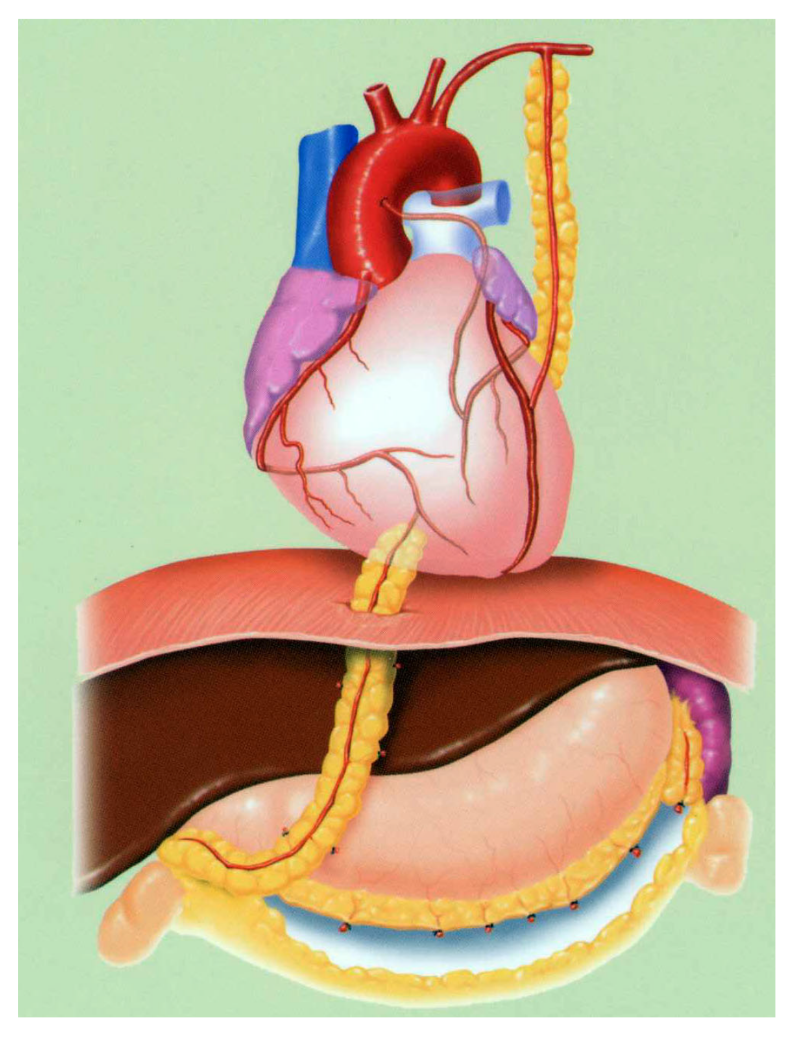
バルーンによる冠動脈形成術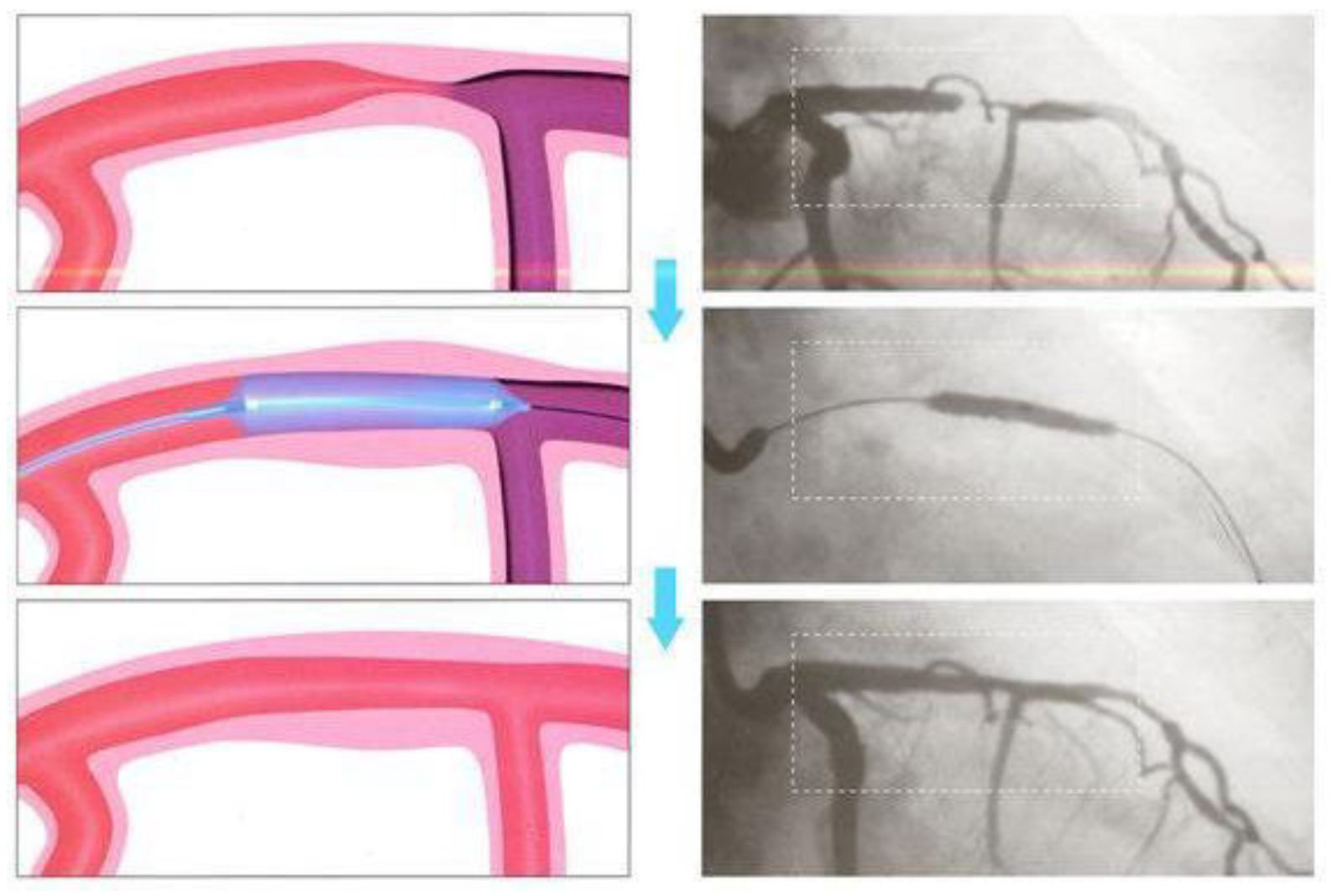
薬剤コーテッドバルーン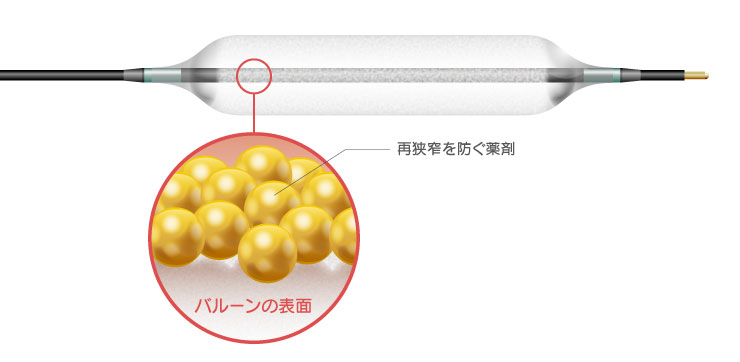
10. 健康診断における心筋虚血の心電図
健康診断で記録される心電図では、高い頻度でST部分やT波の異常が認められ、「虚血性変化」、もしくは「虚血性心疾患の疑い」の診断にて、精密検査となることが多くあります。狭心症や心筋梗塞を疑わせる自覚症状があり、心電図においても虚血性変化の疑いがあれば、すべて虚血性心疾患と考えて対応することが必要になりますが、無症状の人においては少し対応に違いが生じます。
心電図における各波の名称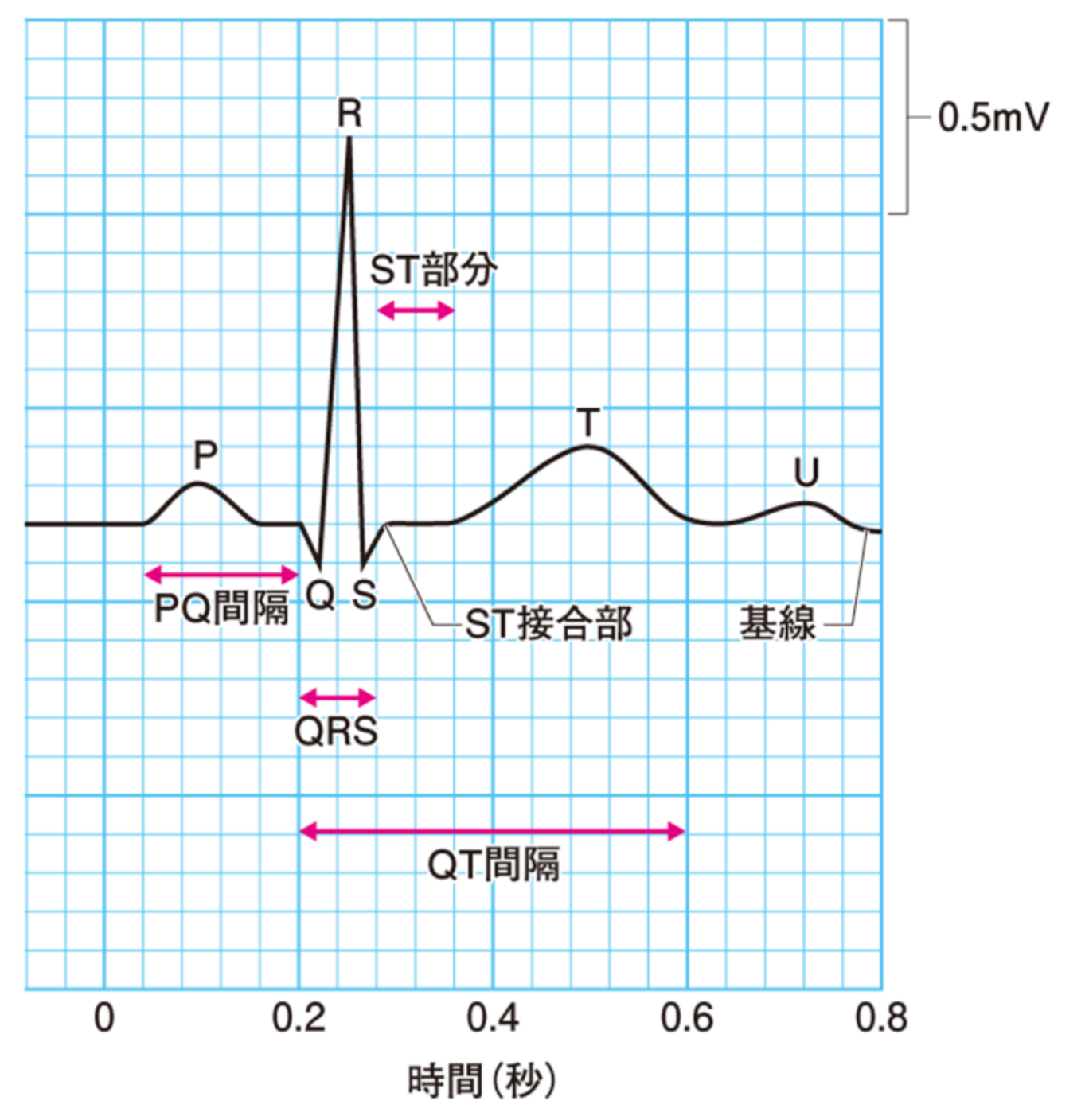
健康診断においては、ルーチン検査として心電図が記録されます。そしてこの場合、そもそも狭心症や心筋梗塞の人が含まれる可能性は低くなります。このように事前確率が低い人たちを対象に行われる検査結果は偽陽性であることが多くなります。
例えば、運動負荷心電図検査における報告をみると、運動負荷によって心電図上ST部分が1mm以上低下すれば陽性と判断され、狭心症もしくは冠動脈に高度の狭窄があると判断されますが、一般的にこの検査の感度・特異度はいずれも70%程度とされています。70%の確率であれば診断率としては高い方ですが、実際には下図に示すように、年齢はもちろん自覚症状の有無によりその正診率は大きく異なります。すなわち中高年者で自覚症状も無い人では、運動負荷試験が陽性であっても、虚血性心疾患である確率は20%以下であることになります。同じ事が安静時の12誘導心電図にも当てはまり、健康チェック目的に心電図が記録される場合には、虚血性変化を示唆する所見が本当に虚血を示唆している確率は低くなります。もちろん、このような確率は背景因子に左右されるものであり、高血圧・糖尿病・脂質異常症などの疾患を持つ人や高齢者では症状の有無に関わらず虚血性変化の正診率はそれらの無い人に比べて高くなります。
負荷試験によってST部分が1-1.5mm低下した場合の冠動脈疾患の確率
(NEJM 1979より引用)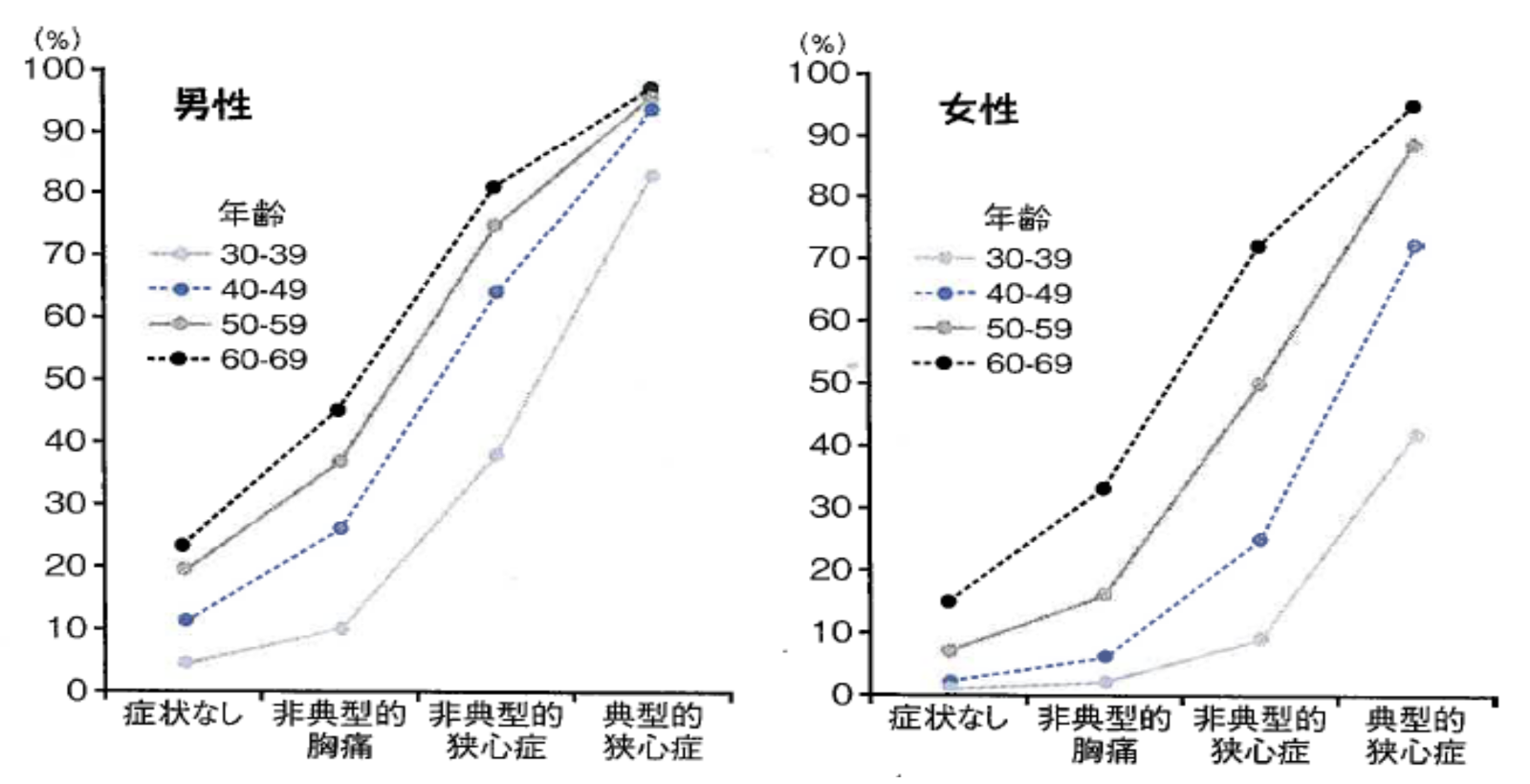
他にも、冠動脈疾患が無く自覚症状もないボランティア1083人(平均年齢52歳)に運動負荷を行い、予後をみた報告があります。下図のような結果になりました。この結果からも動脈硬化性因子の少ない人を対象に無症候性のST-T異常を突き詰めてみても無駄が多いと考えられます。
正常ボランティアに対する運動負荷試験の結果と予後
(Circulation 2002より引用)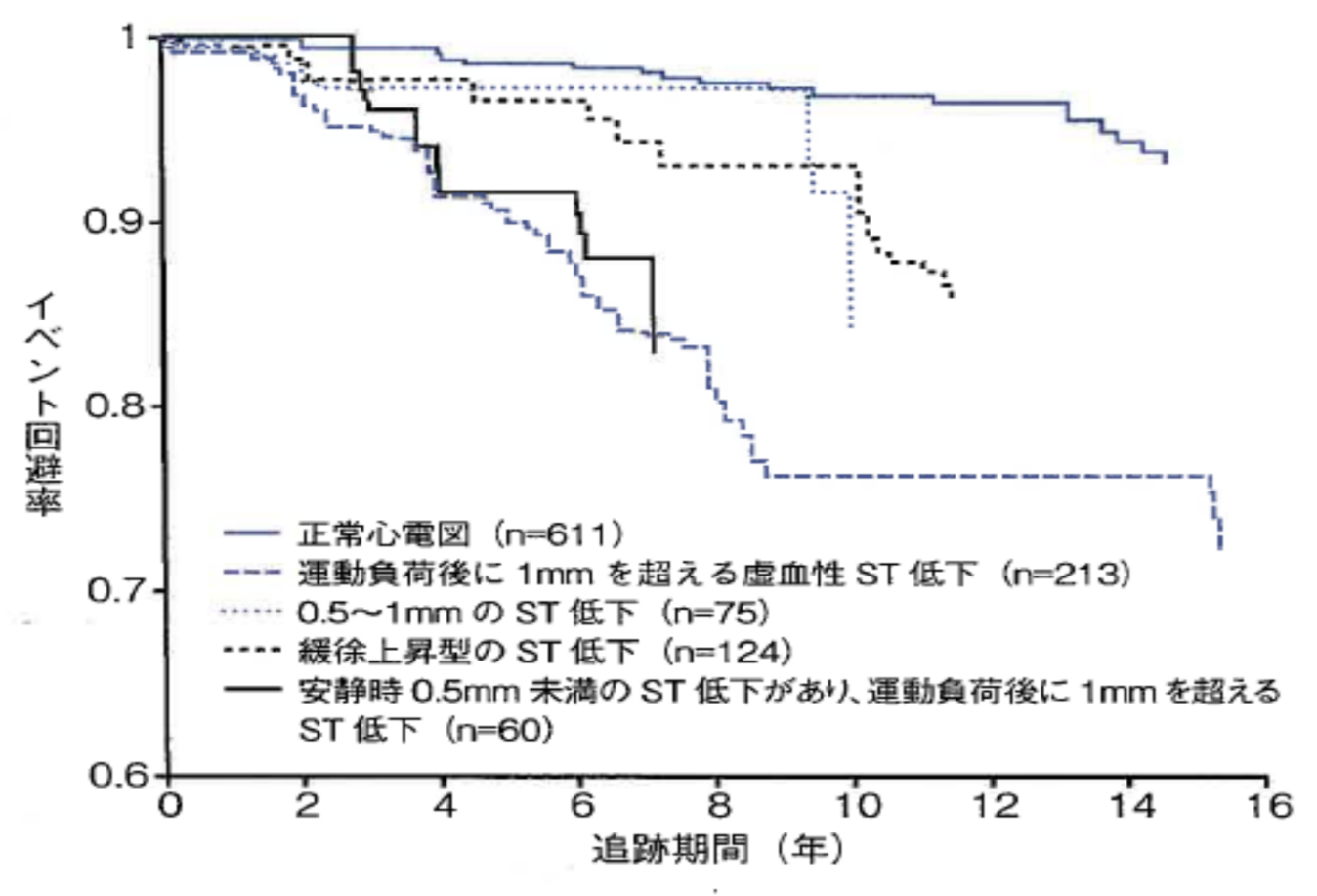
T波の陰転化もしばしば心疾患もしくは虚血性変化疑いにて精密検査が必要とされます。この心電図変化についても自覚症状の有無により正診率に差があります。本邦からも症状の有無によるT波陰転化の基礎疾患の分布についての検討が報告されており、結果では下図に示すように無症状例におけるT波逆転は偽陽性所見であることが多いことがわかります。
陰性T波の患者の内訳
(JACC 2002より引用)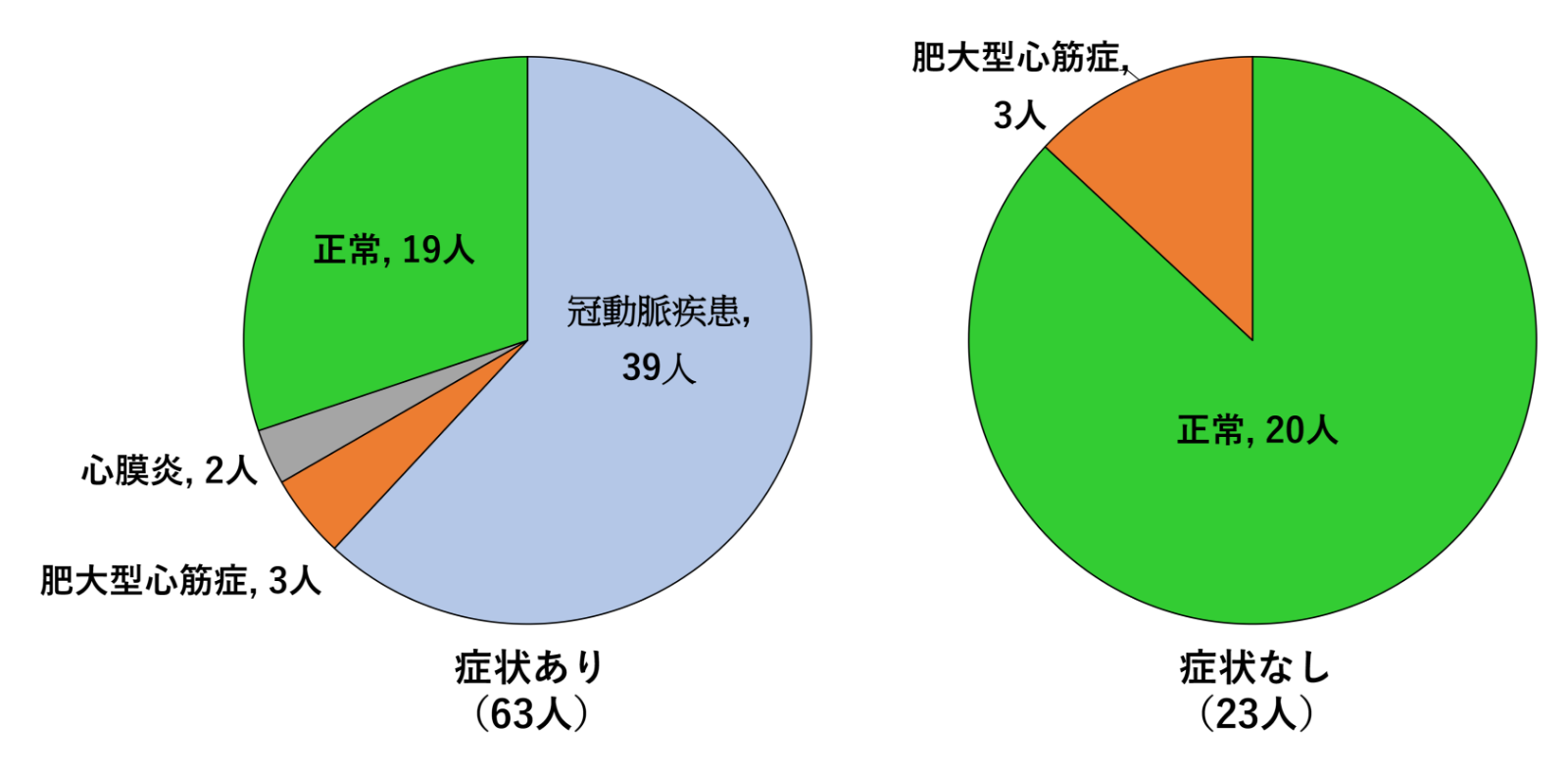
また、健常者に24時間心電図を装着してST-T変化を観察した研究も報告されています。この研究の結果では、通常の日常生活で30%の人に1mm以上のST低下が認められ、更に3mm以内のT波陰転が36%に認められたと報告されています。この報告から、健康人でも心電図を記録するタイミングで、ST-T変化が生じたり生じなかったりする事が十分にあり得ることがわかります。
健康な男性50人における24時間心電図検査のST-T変化の頻度
(Am J Cardiol 1982より引用)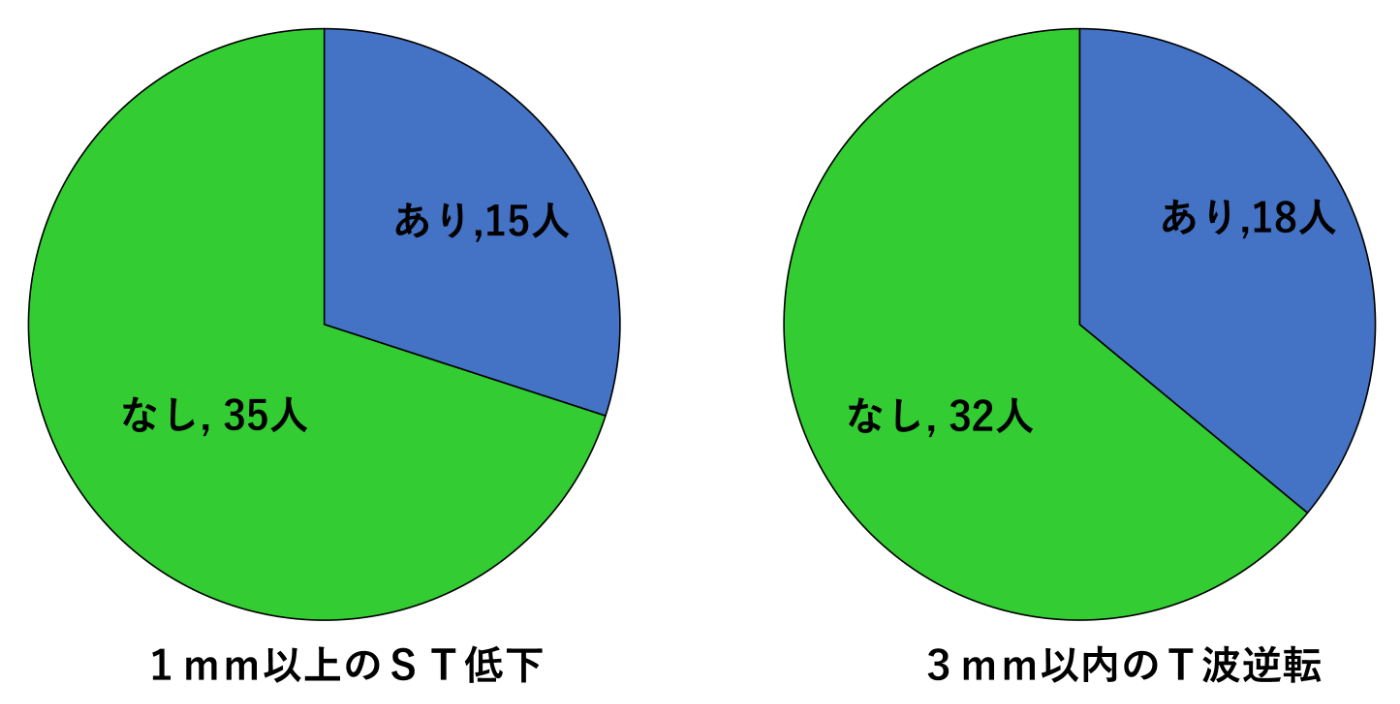
以上のように、健康診断で心電図異常を指摘された際には、これらのことを考慮しながら精密検査の施行を考えていく必要があります。